皆様こんにちは。
朝晩はまだ冷え込みますが、日差しは春めいてきましたね。
季節の変わり目で体調を崩されるかたも多いようです。
暖かくなってきても、うがいや手洗いなどをしっかりして、どうぞ皆様ご自愛ください。
ところで、皆さんはTCHという言葉を聞いたことはありますか?
近年顎関節症の主要な原因として話題にもなったことがありますので、聞いたことがある方も多いかもしれません。
今回は、TCHと顎関節症についてお話しさせていただきます。
TCHとは?
まず、TCHとはTooth contacting habit(上下歯牙接触習癖)を略した言葉で、言葉通り、上の歯と下の歯を接触させる習癖のことを指します。
食事をしている時を除くと、本来は、上の歯と下の歯をくっつけてはいけません(歯と歯は離れてないといけません)。
くっついていると、顎関節に負担がかかって顎関節症になるリスクが生じるばかりでなく、歯周病の増悪因子や、歯根破折(歯が割れたりヒビが入ってしまう)の原因にもなる事が分かってきました。TCHがある人は、日常から歯と歯を合わせないようにすることが大切です。
TCHがあるか、調べる簡単な方法を紹介します。
まずは、唇を閉じて下さい。
このときに上の歯と下の歯がかみ合っていたら、TCHがある可能性が高いです。
このTCHは、仕事などで集中している時や睡眠中、運動時やストレスのかかっている時など、人により生じるタイミングは様々で、さらに無意識のものであるため、完璧に改善することが難しいところがあります。
ですが、まずはご自身でこの習癖を意識していただくだけでも、軽減することに繋がります。
では次に、TCHによって引き起こされることも多い顎関節症について詳しくお話しさせていただきます。
1.顎関節症とは?
口を開こうとすると顎関節(耳の穴の前にあります)や顎を動かす筋肉が痛む、あるいは十分には大きく口を開けられない。
または口の開け閉めで音がする。
という症状がでます。一生の間、二人に一人は経験すると言われているほど多くの方が経験します。
症状が音だけであった場合、これは首を回したり、肩を動かして音が出るという状況と同じです。
そのような音を気にして整形外科を受診する人はいないと思いますが、顎関節の場合、耳のすぐ隣にあるために「音が気になる」という人がいます。
しかしこの音を消すためには手術が必要になることから、世界的には「音だけであるなら手術すべきではなく、治療する必要はない」とされています。
ですから顎関節症の症状が始まったとしても、痛みや口の開けにくさが一時的だったとか、音だけで他の症状がなければ治療の必要はないかもしれません。
ちなみに、音だけであれば最低でも人口の20%近くの人は顎関節の音を持つとされています。
また顎関節や顎を動かす筋肉の痛み、あるいは顎関節症による口の開けにくさで、実際に治療が必要になる人は症状を自覚した人の中の5%程度と推定されています。
医療機関に来院される患者さんでは女性が多く、年齢は10歳代後半から増加しますが、20~30歳代で最大になり、その後は年齢が増えるとともに減少する傾向にあります。
2.顎関節症の診断方法は?
前に述べた顎関節や筋肉の痛みや口の開けにくさ、関節音のうちの一つがあり、他の病気を否定したときに顎関節症と診断します。
一般的には、症状がどのように始まり、どのように変化したかをお聞きし、顎関節や筋肉、口の中を診査し、必要に応じてエックス線撮影やCTによって骨の異常の有無を調べ、骨以外の関節構造や筋肉の問題についてはMRIによって調べる場合もあります。
顎関節症で出現する痛みや口の開けにくさは、親知らずの炎症や他の病気でも出ることがある症状なので、顎関節症であることを診断するためには、他の病気によって出てきている症状ではないことを確認する必要があるのです。
3.顎関節症はどのような状態なのか?
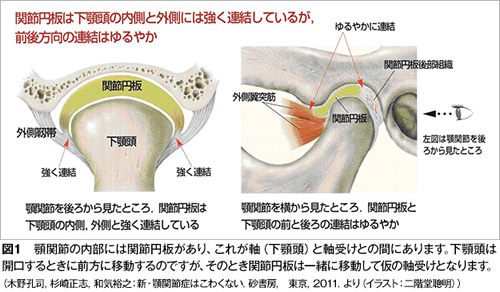
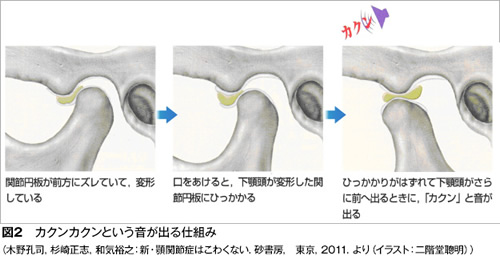
顎関節症の病気の状態(病態)は現在4つに分類されています。最も多いのは関節内にある関節円板(図1)というクッションが前方にずれることで起きる「カクンカクン」という音が出る状態(図2)、あるいはずれがもっと大きくなることで大きな口が開けられなくなる状態です(図3)。
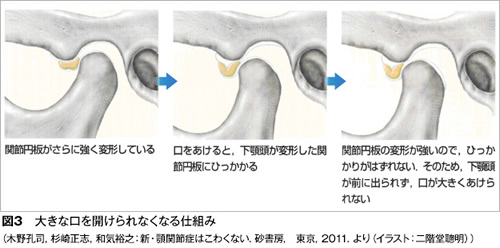
特に口が大きく開かなくなると、口を開けたり食品をかもうとするときに痛みが出ます。
この2つの状態で来院される方が全体の60%ほどになります。
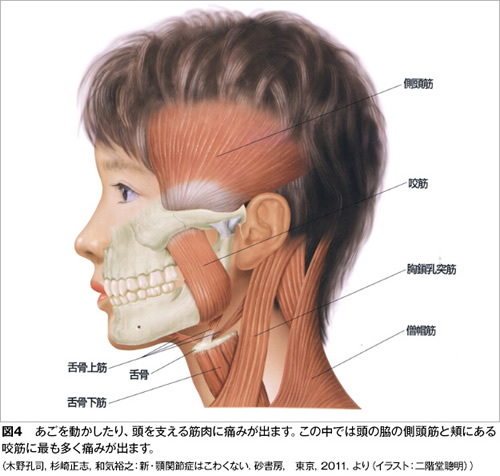
これ以外では顎関節そのものには痛みがないのですが、下顎を動かす筋肉がうまく働かなくなり、口を開けようとすると頬やこめかみの筋肉が痛むという状態(図4)、あるいは関節円板のずれはないのですが、口を開けようとすると顎関節が痛む捻挫に似た状態があります。
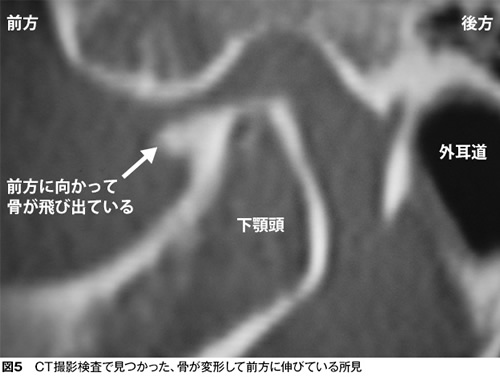
4番目はこれまでの3タイプほどは多くありませんが、関節を作っている骨が変形するタイプの顎関節症があります。
このタイプは長年顎関節症が続いていたり、年齢の高い方に多くみられます(図5)
4.原因は?
昔は「かみ合わせの悪さ」が原因と考えられていました。
今でも「かみ合わせが悪いと顎関節症を初めとして、全身にも色々な不都合が起こる」という意見もインターネットには沢山あります。
しかしもしそれが事実なら、歯科医療事情がまだ整っていない発展途上国には顎関節症患者があふれているはずですが、国際学会に出席してもそのような話しを聞くことはありません。
では何が原因なのでしょうか。実は原因を一つに絞ることができないというべきなのです。顎関節症の原因として現在世界的に認められている考え方は「多因子病因説」といいます。
関節や筋に負担のかかる要因は色々あります。
そのような要因がタイミングよくいくつも集まって負担が大きくなり、その人の持っている耐久力を超えると症状が出るという考え方です。
そのような要因には表1に示すように色々なものがあります(表1)。
このような要因の一つ一つは大きなリスクとは言えないので、それぞれを症状に対する「寄与因子」と言います。一つ一つは小さな要因ですが、このような寄与因子が多数集まることによって、症状を起こすほどの原因となるわけです。
まずはじめに、その人が持っている顎関節や顎を動かす筋肉の構造的弱さがあります。
この構造が頑丈であればいろいろな負担に耐えられるでしょうが、弱い場合には症状が出やすくなるでしょう。
「かみ合わせの悪さ」も寄与因子の一つではありますが、この寄与因子だけで症状を起こすケースはごくまれであると言えます。
さらに症状が起きるきっかけとなる外傷があります。
転倒して下顎をぶつけて顎関節を傷つけ、それがきっかけとなって顎関節症が始まることがあります。
それ以外にも精神的要因としては、例えば不安の持続による筋肉の緊張持続から痛みが生じたり、顎関節を傷つける場合もあります。
さらに、とりわけ多彩な要因として行動学的要因があります。
この要因は生活や仕事など、日常生活の様々な面で現れるもので、患者さんによって持っている因子がまちまちです。
治療しようとする時にその患者さんの全ての寄与因子を特定することができるなら、それらの寄与因子をできるだけ除いて行くことで、原因に対する治療を進めることができるのですが、全ての寄与因子を見つけるということは非常に困難です。
また見つけることができたとしても、除くことができない寄与因子もあります。
例えば顎関節の構造がいかにもひ弱だと思われても、それを大きく頑丈にすることはできません。
外傷についても、あらかじめ予測することは無理ですから、この寄与因子も除去することは困難です。
そういった寄与因子のうち、特に行動学的寄与因子の中で、最近見つかった重要な寄与因子があります。
それは必要がない時にも上下の歯を接触させている(かみ合わせている)歯列接触癖(Tooth Contacting Habit (TCH))と名付けた癖です。
普通、口を閉じていても上下の歯はかんでいないのですが、来院する顎関節症患者さんの8割近くの方たちが口を閉じているときに上下の歯もかんでいるという癖をお持ちでした。
この癖があると顎関節や筋肉に持続的な負担をかけることから、顎関節症を引き起こしやすくなることが分かってきました。
しかもこの癖を治すと、大部分の患者さんの症状が改善することも明らかになりました。
つまり、この癖が数ある寄与因子の中で最大の原因になっていることが分かったのです。このため、顎関節症の患者さんにこの癖をみつけた場合には、先ず一番にこの癖を治すべきということになったのです。
表1 原因となる寄与因子には色々あります。
1. 解剖要因: 顎関節や顎の筋肉の構造的弱さ
2. 咬合要因: 不良なかみ合わせ関係
3.精神的要因: 精神的緊張の持続、不安な気持ちの持続、気分の落ち込み感覚の持続
4. 外傷要因: かみちがい、打撲、転倒、交通外傷
5. 行動要因:
1) 日常的な習癖
歯列接触癖(TCH)、頬杖、受話器の肩ばさみ、携帯電話やスマホの 長時間操作、下顎を前方に突き出す癖、爪かみ、筆記具かみ、うつぶせ読書
2) 食事
硬固物咀嚼、ガムかみ、片側でのかみ癖
3) 睡眠
はぎしり、睡眠不足、高い枕や固い枕の使用、就寝時の姿勢(うつぶせ寝)、手 枕や腕枕
4) スポーツ
コンタクトスポーツ、球技スポーツ、ウインタースポーツ、スキューバダイビング
5) 音楽
楽器演奏(特に吹奏楽器)、歌唱(声楽、カラオケ)、発声練習(演劇等)
6) 社会生活
緊張が持続する仕事、コンピューター作業、精密作業、重量物運搬、人間関係での緊張、
5.顎関節症の治療とは?
①歯科医院での治療
まず、知っておいていただきたい世界的にも認められている治療方法の原則があります。
それは治療方法を選択する場合に、その治療による効果がなかったときに、患者さんにその治療による被害を残さない治療(可逆的な治療)を選択すべきであるという考え方です3)。
具体的には、かみ合わせを良くするためとして、歯を削る、被せ物をする、歯列矯正をするといった治療(不可逆的な治療)は避けるべきです。
このような治療を受けても症状の改善がなかった場合、元の状態に戻すことができません。
このような治療を行わなくとも症状を改善させることができます。
それはスプリント(マウスピース)、開口訓練、マッサージや湿布、習慣や癖を修正する行動療法などです。
一般的にはスプリント(マウスピース)による治療を行います。
これは上顎あるいは下顎の歯列に被せるプラスチックの装置です(図7)。
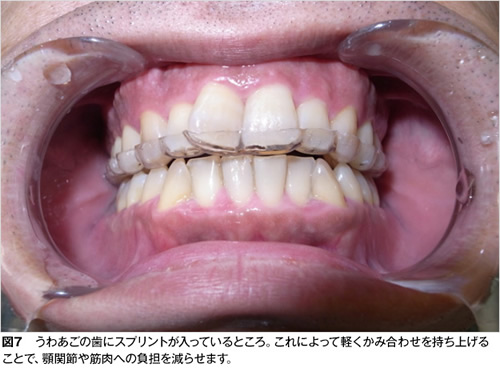
これを夜間睡眠中に使用することで、夜間の無意識かみこみで生じる顎関節や筋肉への負担を軽減させます。
痛みが強い時期には鎮痛薬も投与されるでしょう。
また、痛む部位にして近赤外線レーザーを照射する、あるいは電気刺激をすることで筋肉を自動的に収縮させて血液の流れを改善する場合もあります。
多くの場合はこれらの治療によって、症状が消失します。
②ご自宅で行える方法
顎関節症の痛みや開口しにくさといった症状の改善には、患者さん自身による家庭でのセルフケアが重要であり、そういったセルフケアを積極的に行うことが世界的にも提唱されています。
セルフケアなしで症状の完全消失はあり得ないといっても過言ではありません。
1) 症状が強い急性期(口を動かさなくとも顎関節や筋肉が痛むとき)の生活上の注意 顎関節症が急に起こったときは痛みが強く、口も手の指1本の幅くらいまでしか開かなくなる場合もあります。
そのような時は以下に記載したような生活上の注意を心がけてください。
そのようにしているうちに、多くのケースでは数日で痛みがやわらいできて、口の開き方も多少なりとも改善するはずです。
そうなったならもう少し積極的な方法を取り入れるようにしてください。
[具体的方法]
・ 10分間を限度として氷水を入れたビニール袋を痛む顎関節の外側、あるいは筋肉の上に当てて冷やしてください。10分冷やしたらゆっくりと開閉口して顎関節を動かすとともに筋肉を引き延ばす動作を繰り返してください。これを1日何回か行ってください。
・ 食品は小さく切り分け大きく開口することを避けるとともに、かみしめが必要な固い食品(特にビーフジャーキー、するめ、フランスパンといった食品のように、かみ切るのにしっかりかみしめる必要があるもの)は避けるようにしましょう。
・ 急に開閉口する動作は、関節をさらに傷つける可能性があるので避けましょう。
・ あくびをするときはすでに疲れている顎の筋肉で開口を抑えるのではなく、下あごの下に拳骨を置いて開口を抑えるようにしましょう。この方が顎の筋肉への負担を減らせます。
2) 症状が少し落ち着いてから(口を開けたり、物をかまなければ痛みが出なくなったら)行うべきセルフケア
[湿布]
・ 蒸しタオルを5分ほど当てて温めるといいでしょう。
[マッサージ]
・ 親指の付け根(母指球)や2~3本そろえた指先でゆっくり押し回すようにマッサージするといいでしょう。強くつまんだり、痛みが強まるほど激しくもむのは逆効果です。
[訓練療法]
・ 急性期の痛みが和らいできたら、少し痛みを感じる程度に関節を動かし、筋肉を引き延ばす訓練療法を行うと痛みの改善が早まります。ただ、これはいわゆるリハビリトレーニングですので、自己判断で行うのではなく、歯科医あるいは日本顎関節学会ホームページに公表されている「顎関節症の初期治療のための診療ガイドライン」にある指示に従ってください。
[行動療法]
・ ご自分が無意識に行っている行動や、姿勢、習慣等が症状を起こしやすくしたり、一旦始まった症状を長引かせているケースがしばしば見られます。そのような問題行動を自分で見つけることは簡単ではありませんが、もし見出すことができたり、あるいは歯科医からの指摘等が得られたなら、その行動を是正することが症状改善に大きく影響するでしょう。
時折、顎関節症の症状が消えていないのに、むし歯治療や入れ歯治療を受けてしまう患者さんがおいでです。
症状が消えていないというのはどのような状態かというと、通常の生活をしている中ではあまり不自由を感じてはいないのですが、体調が悪化したり、疲労が溜まってくると口が開きにくくなり、大きく開口しようとすると顎関節や筋肉が痛むという状態です。
これは言うなら「隠れ顎関節症」の状態であり、以前の顎関節症から完全には回復していないのです。
このような状態にある時は左右にある顎を動かす筋肉のバランスが取れていないために、元々のかみ合わせからずれてかんでいるのです。
このようにかむ位置が不安定な状態のままでかみ合わせを作る治療を行ってしまうと、不安定な位置ですから当然ですが、その位置でかみ続けることが苦痛になります。
結局はまた治療をやり直すことになるのです。
歯科医の中にはそのような状況を判断できない場合もあるため、このような無駄な治療を受けないためには、患者さん自身が顎関節症の症状の消失を確認できる事が必要です。
完全に機能が回復した場合は、最大まで口を開いても痛みはないはずです。
両手を使って無理矢理口をこじ開けても痛みが出ません。
こうなっているなら回復は完全と言えます。
音に関しては残るかもしれませんが、痛みがなく音だけであれば心配はいりません。
問題は痛みです。痛みが完全に消えているなら、歯科治療を受けても大丈夫です。
顎の開閉運動、そしゃく運動も安定しているはずですので、歯科治療によってもっとかみやすくなるでしょう。
また歯列矯正治療を受けて美しい歯並びにすることも可能です。
こうしてかみ合わせを良くすることは,原因のところで説明した寄与因子を減らすことにもなりますので、再発のリスクを小さくすることにもなります。
歯科医師 福島歩
2019年3月26日 カテゴリ:未分類