皆さまこんにちは。梅雨が明け夏本番になりました。
猛暑続きの毎日ですが、皆さまお身体の調子はいかがでしょうか。
夏と言えば海水浴や花火大会、夏祭りなど様々な行事がありますよね。
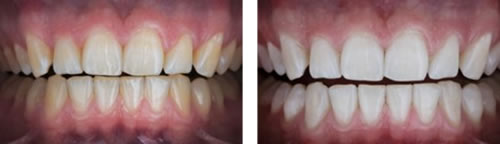
そんな時に白い歯で笑えたら良いなと思ったことはありませんか?
今回は歯を白くするホワイトニングについてお話しようと思います。
●なぜ歯は黄ばむの?
●ホワイトニングで白くなるのはどういう原理?
●ホワイトニングで白くなる歯・ならない歯の特徴は?
そんな疑問に答えていきたいと思います。
●なぜ歯は黄ばむの?
歯の色が変色する原因には様々なものがありますが、加齢変化で歯が黄ばむ原因には大きく分けて以下の2つがあります。
①着色によるもの
②加齢変化により歯の黄色い部分が濃くなること
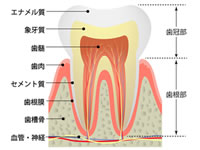
①この図は歯の断面図になります。
歯の頭の部分(歯冠)の表面を覆っているのがエナメル質と言われ、体の中で最も固い組織からできています。
そんな固いエナメル質ですが、目には見えない小さな傷や亀裂、凹凸があります。
飲食物の色素はこういったエナメル質表層部分に入り込んでしまいます。
さらに歯には再石灰化という機能があり、色素がエナメル質の内部まで取り込まれてしまいます。
②皆さんは人間の歯の色は何色?と聞かれた時どんな色を想像しますか。
多くの方は、白色を思い浮かべるのではないでしょうか。
歯の色調には、先程説明したエナメル質と象牙質の二層構造という関係性が深く関わってきます。
それぞれの特徴を見ていきましょう。
エナメル質の色調は灰白色~淡黄色で半透明となります。
実はそれほどくっきりとした白色ではなく、少し透け感があるのが特徴です。
そのためエナメル質の内側にある象牙質の色調が影響しやすくなります。
象牙質は名前の通りに象牙色(アイボリー)で黄色味かかっています。
エナメル質が薄くなると象牙質の黄色味が目立ちやすくなります。
さらに象牙質は加齢変化により第二象牙質という新たな象牙質が作られたり、象牙細管という管状の構造が閉塞されたりすることにより色がより濃く見えてきます。
歳をとると歯が黄色になるというのは、こういった歯の構造変化にも原因があります。
●ホワイトニングで白くなるのはどういう原理?
ホワイトニングは2つのメカニズムで成立しています。
①着色物質を分解してその色を除く
②歯の組織構造を変化させて、白く見えるようにする
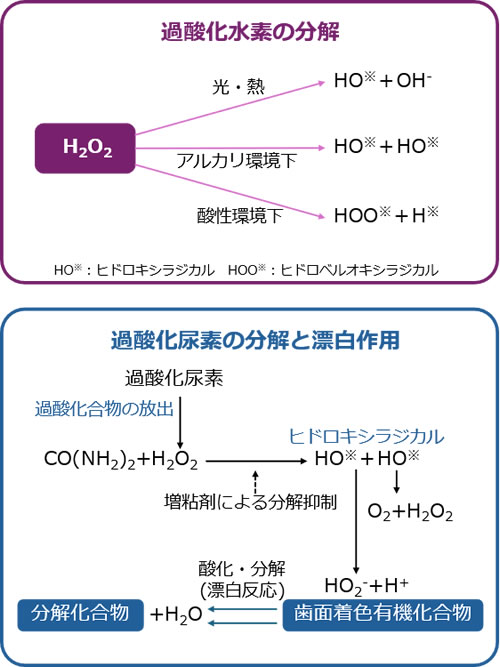
①歯科で使用する漂白剤は過酸化水素となります。
過酸化水素は光・熱や化学触媒(酸性、アルカリ性)などの刺激が加わることで、活性化しヒドロキシラジカル(不対電子)を発生させます。
この状態のOH基は非常に不安定な状態となります。
したがって、OH基は安定化するために有機性着色物質から電子を奪います(酸化作用)。
こういった化学反応で着色物質が脱色・分解され無色化が起こります。
②着色物質が除かれることで、エナメル質の透明感がでます。
しかし、半透明なエナメル質の下の象牙質の色が透けてしまい、歯は白く見えません。
歯を白く見せるためには象牙質の色を覆い隠せるようにエナメル質の構造を変化させる必要があります。
エナメル質は、エナメル小柱という柱状の構造物が無数の束になってできています。
過酸化水素から発生した活性酸素が、エナメル質表層のエナメル小柱の構造を角状から球状に変化させます。
球状になることで人の目に入る反射・散乱光が増えて白く見えるようになります。
ホワイトニングでは、単に着色の原因物質を化学的に分解するだけでなく、歯の構造が物理的に変化して生じる「色の見え方の変化」も利用することで歯を白くしています。
●白くなる歯の特徴
白くなる歯は、一言で言えば健康な歯です。
虫歯がなく、神経のある歯は基本的に白くすることが可能です。
●白くならない歯の特徴
白くならない歯はいくつかあります。
①被せ物や詰め物の部分
ホワイトニングで白くできるのは天然歯で、金属やセラミック、樹脂などの人工物の部分は白くできません。
詰め物がある歯を白くしたい場合は、まずホワイトニングで白くした後に、その色調に合わせて詰め物をやり直す方法があります。
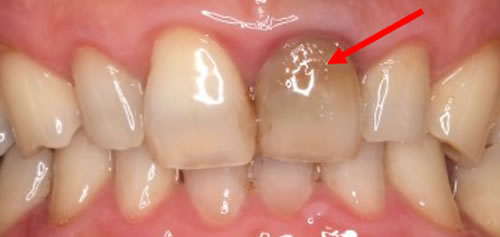
②金属によって変色した歯
銀歯などの金属を使用している場合は金属イオンが溶け出て、歯が黒ずんでしまう事もあります。
こういった場合もホワイトニングでは白くできません。
●白くなりづらい歯
①無髄歯、失活歯
歯の神経を取った歯や死んでしまった歯は通常のホワイトニングでは白くできません。
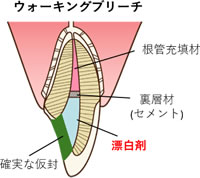
こういった場合は、歯の中に薬剤を使用するウォーキングブリーチという方法もあります。
濃く変色している象牙質に直接作用させるので、高い漂白効果が期待できます。
通常、目的の白さを獲得するまでには、変色の程度によっても異なりますが、漂白剤を数回、新しいものに交換する必要があります。
②テトラサイクリン歯
テトラサイクリン系抗生物質により変色した歯は、歯の内部まで変色しています。
そのため重度の変色の場合は、歯の表面に塗るホワイトニングでは白くすることが難しいとされています。
③加齢による黄ばみ
加齢変化によりエナメル質が薄くなり、象牙質の黄色が目立ちやすくなります。
若年者と比較するとホワイトニング効果が発現するまで時間がかかります。
④フッ素コーティングされた歯
ホワイトニング前にフッ素コーティングすると、ホワイトニング剤が浸透しにくくなります。
そのためフッ素コーティングする場合はホワイトニング後に行うのが良いでしょう。
⑤エナメル質が薄い歯
エナメル質形成不全症や歯の酸蝕症などエナメル質が薄く象牙質の色が出やすい歯は、ホワイトニング効果が得られにくい傾向があります。
⑥ホワイトスポット
歯の部分的な白斑をホワイトスポットと言います。
ホワイトニングによりホワイトスポットが強調され、歯の色調が不均一になります。
その場合は、ホワイトニング後に色調を合わせるような治療が推奨されます。
⑦犬歯や歯茎のきわ
こういった部分は象牙質の色調が出やすいため、他の部分と比べ白くなりにくい傾向がありますが、数回ホワイトニングを繰り返すことで改善が可能です。
今回のホワイトニングの説明は以上になります。
ホワイトニング最大の利点は歯を削らずに白くできることです。
歯の色が気になる方は、お気軽に当院の歯科医師や歯科衛生士にお声かけください。
歯科医師 岡村 梓文
参考文献
・日本歯科医師会ホームページ.“インプラント-歯とお口のことなら何でもわかるテーマパーク8020”https://www.jda.or.jp/park/trouble/white_02.html,(2024-7-17)
・千田 彰他編.保存修復学 第7版.医歯薬出版,2019.
・加藤 純二他編.これで納得!デンタルホワイトニング.医歯薬出版,2012.
2024年7月26日 カテゴリ:未分類